国内八大免疫检查点抑制剂PD-1/PD-L1已上市,pd1/pd-l1免疫治疗,pd1/pd-l1抑制剂,国内pd1/pd-l1价格
以往,抗癌药进入国内至少需要3~5年的时间,而近两年,随着政府的重视,我国加快了抗癌药入市的步伐:
在2019年的最后一个月,国内首款PD-L1免疫抑制剂Durvalumab(度伐利尤单抗,英飞凡)注射液获批上市;
紧接着,百济神州12月28日宣布,其抗PD-1抗体药物百泽安®批准用于治疗至少经过二线系统化疗的复发或难治性经典型霍奇金淋巴瘤(R/R cHL)患者,这也标志着第4款国产PD-1终于获批;
而在2月13日,国内小细胞肺癌患者也终于迎来了首款PD-L1免疫检查点抑制剂。
至此,国内已有8款免疫检查点抑制剂上市,包括4款国产PD-1,2款进口PD-1和2款进口的PD-L1。
中国的患者终于迎来了真正的免疫治疗元年!全球肿瘤医生网医学部将药物用药信息总结如下,供病友们参考。
国内已上市的八款PD-1/PD-L1用药信息大盘点
| 药品名称 | 商品名 | 药品类型 | 生产商 | 上市时间 | 获批适应症 | 价格 | 医保 | 赠药 | 优惠前一年费用(60KG) | 优惠后一年费用(60KG) |
| 派姆单抗 | 可瑞达(进口) | PD-1 | 默沙东 | 2018年7月 |
1.黑色素瘤;用于一线治疗后疾病发生进展的局部晚期或转移性黑色素瘤。 2.非小细胞肺癌;PD-L1表达阳性且无特定基因突变的局部晚期或转移性非小细胞肺癌(NSCLC)一线单药治疗 |
17910元/100mg | 未进医保 | 首轮买二赠二,后续买二赠三,循环直至满两年 | 60.9万 | 28.7万 |
| 纳武单抗 | 欧狄沃(进口) | PD-1 | 百时美施贵宝 | 2018年6月 | 非小细胞肺癌;用于治疗表面生长因子受体(EGFR)基因突变阳性和间变性淋巴瘤激酶(ALK)阴性、既往接受过含铂方案化疗后疾病进展或不可耐受的局部晚期或转移性非小细胞肺癌(NSCLC)成人患者。 | 9260元/100mg | 未进医保 | 首轮买三赠三,后续买三赠四,循环直至满三年 | 47.9万 | 25.8万 |
| 特瑞普利单抗 | 拓益(国产) | PD-1 | 君实生物 | 2018年12月 | 黑色素瘤;用于治疗既往接受全身系统治疗失败后的不可切除或转移性黑色素瘤患者。 | 7200元/240mg | 未进医保 | 买四赠四 | 18.7万 | 9.4万 |
| 信迪利单抗 | 达伯舒(国产) | PD-1 | 信达生物 | 2018年12月 | 经典型霍奇金淋巴瘤;用于治疗至少经过二线系统化疗的复发或难治性经典型霍奇金淋巴瘤患者。 | 7838元/100mg | 医保报销 | 9.6万 | 2.9万 | |
| 卡瑞丽珠单抗 | 艾立妥(国产) | PD-1 | 恒瑞医保 | 2019年5月 | 经典型霍奇金淋巴瘤;用于治疗至少经过二线系统化疗的复发或难治性经典型霍奇金淋巴瘤患者。 | 19800元/200mg | 未进医保 | 买2赠2,再买4赠至一年 | 51.5万 | 11.9万 |
| 替雷利珠单抗 | 百泽安(国产) | PD-1 | 百济神州 | 2019年12月 | 经典型霍奇金淋巴瘤;治疗至少经过二线系统化疗的复发或难治性经典型霍奇金淋巴瘤(R/R cHL)患者。 | --- | 未进医保 | 暂无 | 未进医保 | 暂无 |
| 度伐利尤单抗 | 英飞凡(进口) | PD-L1 | 阿斯利康 | 2019年12月 | 非小细胞肺癌;不可手术切除的三期非小细胞肺癌同步放化疗之后的巩固治疗。 | 18000/500mg | 未进医保 | 暂无 | 未进医保 | 暂无 |
| 阿替利珠单抗 | 泰圣奇(进口) | PD-L1 | 罗氏 | 2020年2月 | 小细胞肺癌;联合化疗用于一线治疗广泛期的小细胞肺癌。 | --- | 未进医保 | 暂无 | 未进医保 | 暂无 |
PD-1和PD-L1究竟谁的抗癌效果更好
说到PD-1,大家都不陌生,近两年,多个PD1扎堆国内上市,让大家几乎认为免疫治疗=PD1,但其实PDL1单抗近期也在不断的爆出数据,甚至更为亮眼。
与PD1类似,PD-L1可以阻断PDL1与T细胞表面的PD1结合介导的免疫抑制,重新激发T细胞识别杀伤肿瘤细胞,从而抑制肿瘤生长。与PD1单抗不同的是,它与肿瘤细胞或肿瘤浸润免疫细胞上表达的PDL1结合,而PD-1单抗与PD-1结合。
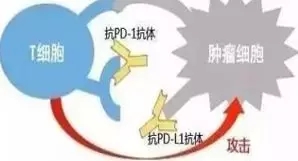
PD-L1单抗的优势是:第一,只阻断PD-1~PD-L1通路,并不影响PD-1~PD-L2通路,避免间质性肺炎等副作用的发生。第二,PD-1的临床研究显示,EGFR/ALK突变阳性的肺癌患者耐药后使用PD1获益更大,而PD-L1对EGFR/ALK阳性的PDL1表达≥25%的肺癌患者也能明显获益。
第三,PD-L1单抗除了可以抑制PD-1 - PD-L1通路外,还可以通过阻断B7.1和PD-L1的共抑制功能,有利于全面激活T细胞功能和细胞因子产生。因此,理论上PD-L1单抗可更全面激活免疫系统杀伤肿瘤,这也使得部分PD-1单抗治疗无效或耐药的患者,换用了PD-L1单抗后竟能神奇起效。
PD-1国产好还是进口好
目前,国内上市的六款免疫检查点抑制剂包括三种国产的和三种进口的,那么究竟是国产的效果好还是进口的好呢?
中国的癌症疾病流行病学特点与西方有很大不同。以美国为例,肺癌发病率高,是PD-1/PD-L1的适应症开发的重点,目前,肺癌,胃癌,肝癌和食道癌是国内最常见的四种实体瘤。中国的临床开发应侧重于这四种主要适应症的一线综合治疗。而实际上,中国四大国内制药公司恒瑞,信达,百济和君实则是通过国内不太普遍的适应症,例如黑素瘤,淋巴瘤等,作为其快速进入市场的途径。比如国内上市的三款PD-1第一个批准的适应症是黑色素瘤和霍奇金淋巴瘤,但是从数据上看,对于特定疾病的疗效国产药优于进口药。
黑色素瘤
| 信迪利单抗 | 卡瑞丽珠单抗 | 特瑞普利单抗 | 纳武单抗 | 派姆单抗 | |
| 客观缓解率 | 79.2% | 84.8% | 73% | 66.3% | 69.1% |
| 完全缓解率 | 17.7% | 30.3% | 50% | 8.8% | 22.4% |
| 疾病控制率 | 97.9% | 96.0% | 82% | 88.8% | 83.9% |
霍奇金淋巴瘤
| 特瑞普利单抗 | 纳武单抗 | 派姆单抗 | 替雷利珠单抗 | |
| 客观缓解率 | 20.7% | 40% | 44% | 87.1% |
| 完全缓解率 | 25% | 6% | 16% | 62.9% |
| 疾病控制率 | 25% | 28% | 27% | 24.3% |
当然,临床中具体选择哪种药物,还是要让医生根据获批的适应症,临床经验和数据,患者的情况等综合因素选择,我们也期待国产药物能早日在更多的癌症中取得优异的临床成果,早日斩获更多的适应症造福国内的患者。
如何预测用药效果
购买PD-1药仍是一笔很大的开支,但最最让人心塞的是,有些患者花了这么多钱,却没有得到较好的治疗效果。临床研究表明,只有约20%的患者能从PD-1药物中获益,换一句话说,那些不能获益的患者钱白花了。我们总结了最近关于预测PD-1疗效的相关研究,找出以下五种预测因子,希望能够帮助患者节约时间和金钱。
1、PD-L1表达水平
PD-1与PD-L1如同一对“情侣”,其中PD-1位于免疫细胞的表面,而PD-L1则位于肿瘤细胞的表面。这对“情侣”一旦结合,负责杀伤肿瘤细胞的免疫细胞就会把肿瘤细胞当作“朋友”,从而不再对其进行攻击。
研究发现,当肿瘤细胞表面有PD-L1的表达,那么使用PD-1抑制剂或者PD-L1抑制剂抑制肿瘤的概率就会增加,所以,肿瘤组织中PD-L1的表达情况,就成为预测PD-1/PD-L1抑制剂无进展生存率的一个指标。
高表达PD-L1的患者使用PD-1药物效果较好。
PD-1表达程度
高表达(≥50%)
表达(≥1%)
不表达(<1%)
2、肿瘤突变负荷(TMB)
TMB是一种定量的生物标志物,它表示了人体内每百万个碱基中发生错误的数量。具有高TMB的肿瘤细胞具有较高的新抗原水平,这被认为可以帮助免疫系统识别肿瘤并刺激抗肿瘤T细胞的增殖和抗肿瘤反应。
《新英格兰医学杂志》曾发表过一个有趣的数据,作者将TMB及PD-1治疗无进展生存率的临床结果,汇成一张图,结果显示:各大常见肿瘤接受PD-1治疗的无进展生存率和TMB大小几乎是线性关系。
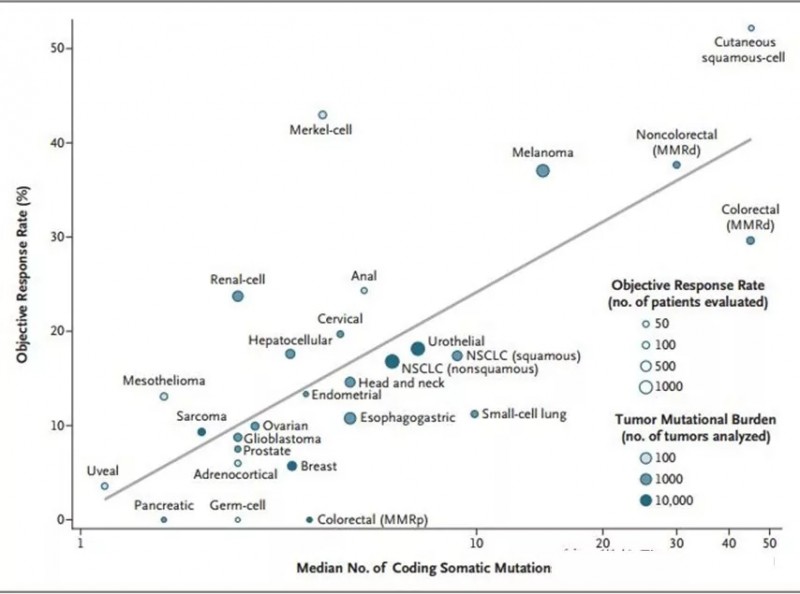
TMB越大,PD-1药无进展生存率就越高
而《Nature》子刊近日发表了一项重要的研究结果,美国纪念斯隆-凯特琳癌症中心(简称MSKCC)的研究人员发现肿瘤突变负荷(tumor mutational burden,TMB)是可以预测哪些患者最适合采用免疫检查点抑制剂治疗。研究人员在众多类型的癌症中发现一个普遍现象:癌细胞的突变水平越高,患者接受检查点抑制剂治疗后的生存率越高。
在所有患者中,较高的体细胞TMB(即每个组织学中最高的那20%)与更好的总体存活率相关(图中蓝色和绿色曲线)。
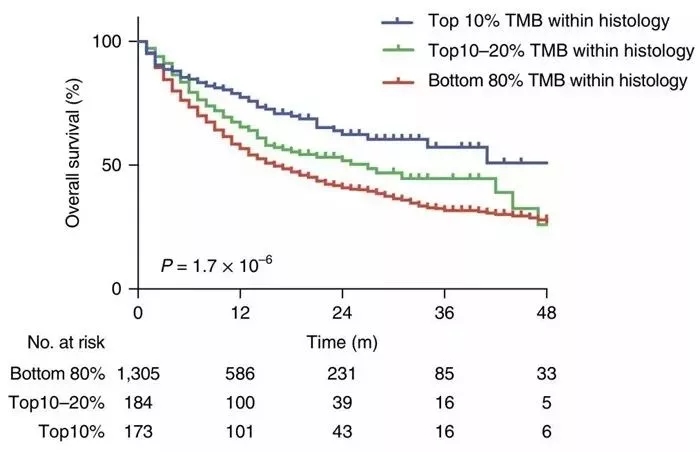
各类癌症类型中,TMB越高,患者接受免疫检查点抑制剂后的整体生存率越高
对于大多数癌症组织学,研究人员观察到较高TMB和改善的存活之间的关联,可改善生存期的TMB切点值在不同癌症类型之间存在显著不同的差异,也就是说,不同的癌症类型,预测免疫治疗效果的TMB值是不同的。
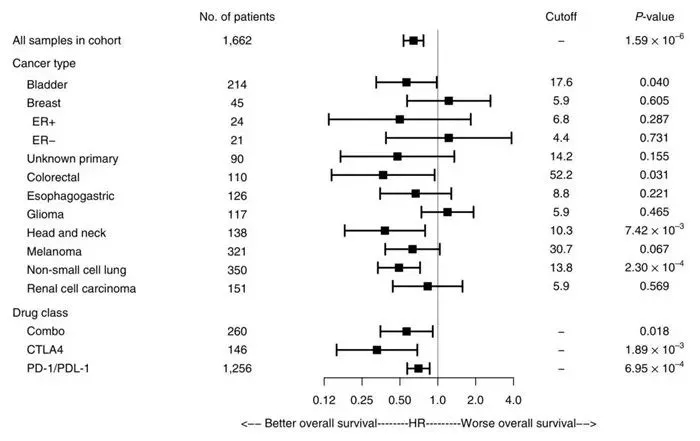
对不同种类的癌症和不同的用药方案分类分析,不同癌种TMB取值差异较大
(依次分别是:全部样本;膀胱癌、乳腺癌(ER+、ER-)、不明原发灶癌、结直肠癌、食管癌、神经胶质瘤、头颈癌、黑色素瘤、非小细胞肺癌、肾癌;联合治疗、CTLA4类、PD1/PD-L1类)
研究至此,基本已经确定了TMB与免疫治疗、患者存活率之间的关系-TMB高,免疫治疗生存率高!
那TMB是多少时才能算高呢?
一般认为
高:TMB>20突变/Mb
(Mb代表的是每百万个碱基)
3、高微卫星不稳定性(MSI-H)
目前获得FDA批准认可的免疫治疗标记物有MSI(dMMR)和PD-L1,可以评估免疫治疗药物用药获益与否。
微卫星是我们人体基因中的一小段DNA片段。DNA中的碱基对可能由于走丢了或者没站对位置导致这条队伍出现了问题,也就形成了微卫星不稳定性。而这种没排好队的DNA片段常常出现在肿瘤组织中,我们将其称之为MSI-H。
低:TMB<10突变/Mb
带有MSI-H变异的肿瘤分布非常广泛,出现在结直肠癌、子宫内膜癌、胃癌、肝细胞癌、卵巢癌、子宫颈癌、肾细胞癌、肺癌、前列腺癌、乳腺癌、膀胱癌等多个癌种中。也就是说,上述MSI-H肿瘤患者均可能从PD-1药物中获益。
4、肿瘤浸润T细胞含量
PD-1/PD-L1治疗的根本在于激活T细胞,使其更好地对抗肿瘤。但如果肿瘤微环境中毫无T细胞的踪影,那么PD-1药物还能发挥作用吗?
已有相关报道,免疫治疗的效果和肿瘤是否被免疫细胞浸润有关,若是肿瘤中无肿瘤浸润T细胞,PD-1药物将毫无用武之地。所以,肿瘤组织中有丰富的T细胞,那它对免疫疗法的响应较高。
5、中性粒细胞-淋巴细胞比率(NLR)
NLR是指血常规中性粒细胞与其它淋巴细胞计数的比值,它是全身性炎症的标志物,并且与各种癌症患者的临床收益相关。
它还是预测癌症患者在化疗和分子靶向治疗中疗效的生物标志物。NLR高的癌症患者,无进展生存期(PFS)和总生存期(OS)较短;NLR低的患者,PFS和OS较长。
目前已经有很多证据显示,NLR<3的患者接受Opdivo治疗有更好的治疗结果,反之,疗效则会大打折扣,生存期明显缩短。
最重要的是,NLR是血常规检测中的一项指标,在全国绝大多数医院,抽静脉血查血常规收费在20元左右,既便宜又能有效地预测PD-1疗效!
是否可以超适应症使用PD-1
国家卫健委特别强调了超适应证使用的问题,国家批准应用的适应症,才能在临床上使用。如果国家不批,医生在临床上使用,叫超适应证使用,这是没有法律保护的。超适应症用药在法律法规层面上是违反了国家规定。
另外,获批适应证也关系到一个药物会不会很快进入医保,也牵涉到一个慈善供药的问题。中国各大药厂都推出了慈善供药的政策,如患者用够几个疗程以后,如果有效就可以免费用药。而且,一定是在这个药物的适应症之内才能推出慈善供药。
但是,如果一个药在国际上已经有临床试验结果,国际上也已经有药品监管部门批准了适应证,而中国因为各种情况,导致药物已经上市但某些适应证还没有获批,在这种特殊情况下使用是可以的。但是,如果一个药在国外没有获批适应证,在国内也没有获批适应证,这是不可以在临床上使用的。即使是病人要求,医生也不应该答应。
根据卫健委2018年9月发布新型抗肿瘤药物临床应用指导原则(2018年版),中国肿瘤病人在“特殊情况下"也可以获得创新药物的治疗,这时候医生在特定情况下使用PD-1单抗,就不会犯法,否则就是犯法了。
用了进口的PD-1是否能更换为国产的
有的患者想问,自己一开始吃的K药,国内的PD-1上市后价格便宜很多,可不可以换成国产的呢?国内的专家认为:
不是所有PD-1/L1单抗都一样。我们举个例子,辉瑞跟默克雪莱诺的PD-L1单抗(Avelumab)在二线治疗非小细胞肺癌的临床研究(JAVELIN Lung 200)结果失败了,这至少证明PD-1单抗和PD-L1单抗的临床疗效是不一样的。另外,我们现在也知道在中国有一些PD-1单抗有独特的毒性。所以,总体而言,目前没有证据证明不同的PD-1单抗在临床治疗上必定会有相同的临床结局,也没有证据证明它们之间是可以替换使用的。如果想更换可以咨询国内或国际上的专家。
免疫治疗耐药后怎么办
对PD-1抑制剂有效的患者,一般来说,疗效较持久;但是,大概有30%左右的患者,会出现疾病的耐药。
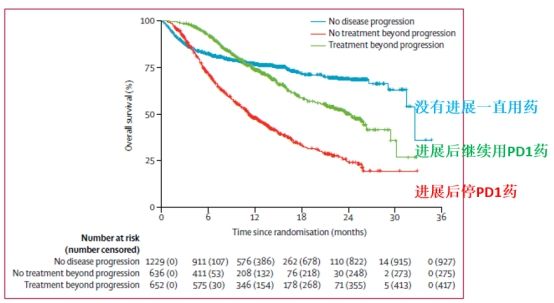
1.PD-1耐药后继续使用PD-1药物:
ORR为19%,OS为24.4个月
FDA汇总了8个针对黑色素瘤的临床试验数据,共2624例患者使用PD-1单抗,其中1361例(52%)患者“无效”,肿瘤直接增大(原发耐药)或者先缩小后增大(继发耐药)。针对这1361例患者,其中有692例患者因为自身状态不错,决定继续用PD-1药;669例患者停止了PD-1治疗,结果发现:
PD-1有效的患者,中位生存期高达32.5个月;
PD-1无效后继续用药的患者,无进展生存率19%,中位生存期24.4个月;
PD-1无效后彻底放弃PD-1治疗的患者,中位生存期只有11.2个月。
2.PD-1无效后更换PD-1抗体:
Keytruda无效后使用Opdivo:DCR为45%
在2016 ASCO会议上,报道了梅奥使用默沙东的PD-1抗体Keytruda治疗过140例恶黑患者,其中70例有效,70例人无效,他们系统的分析了这70例无效患者中的43例的后续治疗过程。43例患者中的22例更改为使用BMS的PD-1抗体Opdivo或者联合CTLA-4抗体,或者继续Keytruda联合化疗。结果7位患者肿瘤缩小,3位患者肿瘤稳定无进展,疾病控制率达到45%。
3.PD-1无效后更换使用CTLA-4抗体或者双免联合:
一批PD-1抗体单药失败的恶黑患者的后续治疗研究:A组47位患者PD-1治疗失败之后使用CTLA-4抗体Yervoy,无进展生存率16%,疾病控制率42%,一年生存率54%;B组37位患者PD-1治疗治疗失败之后使用CTLA-4抗体Yervoy联合PD-1抗体Opdivo,无进展生存率21%,疾病控制率33%,一年生存率55%。此前公布的CTLA-4抗体Yervoy治疗黑色素瘤三期临床数据显示:Yervoy作为一线药物,对恶黑患者的无进展生存率是16%,控制率是41%。此次研究显示A组数据与此前Yervoy三期数据差异不大,提示先使用PD-1无效不影响后续使用Yervoy。
4.PD-1无效,可尝试免疫联合化疗/放疗:
联合化疗:近期,《临床肿瘤研究》(CCR)杂志发表了一项有趣的基础与临床综合探索性试验,提示:吉西他滨可以和PD-1抗体配合,发挥较好的协同作用。在这篇论文里,来自瑞士的Alessandra Curioni-Fontecedro教授分享了两个特殊的病例:晚期恶性间皮瘤患者,单独用PD-1抗体或者单独用吉西他滨化疗均无效,但接受PD-1抗体联合吉西他滨治疗,肿瘤明显缩小。
联合放疗:有研究显示,局部放疗可以上调γ-IFN的表达,使得亲代及耐药肿瘤细胞MHC-1类分子表达增加,恢复亲代和耐药肿瘤细胞对抗PD-1抗体的治疗反应性,因此,放疗可以在一定程度上逆转PD-1抗体的耐药。免疫治疗联合辅助放疗,也将成为一种有效的治疗模式。
5.PD-1单抗无效后更换为PD-L1单抗:
当PD-1抗体耐药导致无效的情况时,著名免疫学专家陈列平教授曾经指出,部分PD-1单抗耐药的患者使用PD-L1单抗药物后依然会有效。机体对PD-1单抗耐药的原因并不是真正的肿瘤药物耐药,是基于机体对药物抗体自身的抗原属性产生了抗体,免疫学上称为抗抗体。也就是说患者不是对这个靶点耐药了,还是对药物本身的动物源属性产生了抵抗,再换另一种来源的此类药物依然能否起效。特别针对使用PD-1单抗后,副反应增大的患者。不过2018年欧洲肿瘤学会议上,报道了一个案例:一个61岁的晚期肺腺癌患者,先接受了5次PD-1抗体O药治疗,然后副作用不能耐受,自行换成了PD-L1抗体T药;用T药1次后,患者就出现了严重的心肌炎,抢救无效死亡,所以这个更换方案有待商榷。
6.免疫新药雨后春笋,仍处在研,期待上市
针对新靶点的免疫检查点抑制剂:IDO、LAG-3、TIM-3等靶点,是目前研究最多的。目前新药仍处于在研阶段,期待早日上市,造福更多免疫耐药的患者。
使用PD-1之前需要注意哪些事项
首先,如下病人不适合、不建议尝试PD-1抑制剂:病情进入终末期、卧床不起的病人;有急性细菌感染,尚未控制的病人;做过肝移植、肾移植的病人;有系统性红斑狼疮、白塞病、干燥综合征、血管炎等自身免疫病,尚未控制的病人;携带MDM2扩增、EGFR突变、JAK突变等病人等(有些患者可以首选靶向治疗)。
其次,使用PD-1抑制剂前,一般建议完善如下检查,基本正常,然后再使用:血常规、肝肾功、电解质、凝血、甲状腺功能,心电图、腹部B超、胸部X线。
最后,也是最重要的一点:越来越多的证据支持,PD-1抑制剂这类免疫治疗,应该在患者一般情况比较好,肿瘤负荷比较小的时候,尽早用。
PD-1的国内上市意味着国内癌症患者将以更优惠的价格用上全球先进的抗癌药。也期待这些抗癌“神药”尽快在更多适应症获批,早日纳入医保,为更多患者带来生存获益和希望!
如何准确检测PD-L1表达结果,可登录全球肿瘤医生网医学部获得方案()





































 首页
首页 咨询
咨询 方舟新药
方舟新药 营养商城
营养商城