包含IL2、PD-1/PD-L1、CTLA4的免疫治疗无疑是肿瘤治疗的趋势所在,在多种实体肿瘤以及恶性血液肿瘤都有一定的效果,然而如果病人不预先做相应的检测,直接单独盲试这些免疫治疗药物,有效的概率并不是特别高。
比如PD-1单药在黑色素瘤、非小细胞肺癌、肾细胞癌的治疗应答率分别为40%、25%、19%。这一概率显然不能满足病人和家属的要求,因此如何使用合适的肿瘤标志物来预测PD-1等免疫治疗药物的疗效?这是一个很难,但又回避不了的问题。
癌度现在带大家来看看这些生物标志物。
1
预测免疫治疗的标志物
1、PD-L1表达
这个生物标志物使用免疫组化检测组织样本的蛋白表达,但是这个评估指标并不是绝对的,PD-L1阳性的癌症病人对PD-1药物的应答率是36%-100%,但是PD-L1阴性的癌症病人也有对治疗产生应答的,应答率是0%-17%。
PD-L1检测,仅适用于PD-1药物的预测,对于其他免疫治疗药物的疗效预测则是无能为力的。
2、TMB
TMB就是肿瘤组织每兆碱基中突变的数目,一般这个指标是通过组织样本来检测的。形象地说当一个癌细胞有更多的突变时,它们挂在细胞表面的蛋白可能显得“七丑八怪”,更容易被免疫细胞识别和攻击。
存在DNA错配修复缺陷的结直肠癌病人往往与较高的TMB相关,这个也很好理解,DNA不能很好地被修复,所以癌细胞的突变负荷就高,这部分肠癌病人使用PD-1的治疗效果也相对较好。
但是存在高TMB的肠癌病人使用PD-1之外的免疫治疗药物如何?结直肠癌以外,其他的癌症种类如果有高TMB使用PD-1的治疗效果又如何呢?
2
高TMB意味着疗效较好
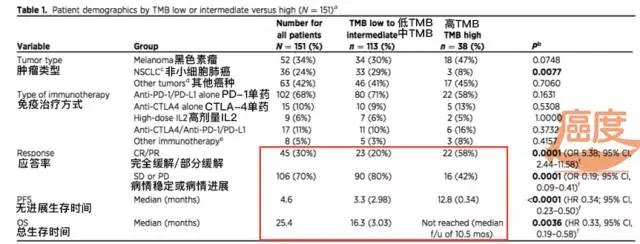
一项研究证实:涉及的1638名癌症病人均来自加利福尼亚圣地亚哥摩尔癌症中心,使用二代基因检测技术测石蜡组织样本,TMB水平分为三组:低TMB(1-5个突变/Mb)、中TMB(6-19个突变/Mb)、高TMB(≥20个突变/Mb)。其中50%的病人是低TMB,40%左右的病人是中间TMB,而仅有10%左右的癌症病人是高TMB。
所有这些使用免疫治疗的病人,达到完全缓解或部分缓解的比例是30%,平均无进展生存时间是4.6个月,平均总生存时间是25.4个月。从下面这个图来看,高TMB的病人使用免疫治疗的优势是非常明显的。
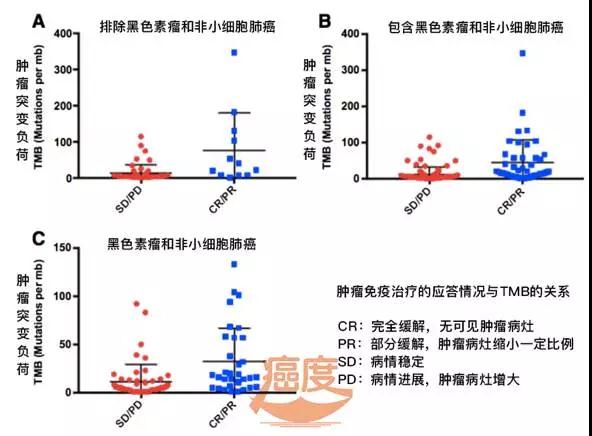
如上图所示,高TMB的病人在治疗应答率上是58%,无进展生存时间是12.8个月,总生存时间尚未达到。而低TMB和中TMB的治疗应答率仅为20%,无进展生存时间是3.3个月,也就是说高TMB的病人使用免疫治疗单独无进展生存时间就超了3倍,优势绝对明显。那这么说,是否TMB就是一个完美的指标,可以回答免疫治疗有效与否的问题?也不是这样简单,癌度请您看下图。
如上图所示,对免疫治疗应答或不应答,都有高TMB的病人,也都有低TMB的病人,从平均情况来看虽然高TMB的病人治疗应答较好,而且对免疫治疗应答的病人其TMB平均值也高于非应答病人,但对于低TMB的病人,不能完全排除使用免疫治疗有效的可能性。
3
PD-1单药治疗与TMB的关系
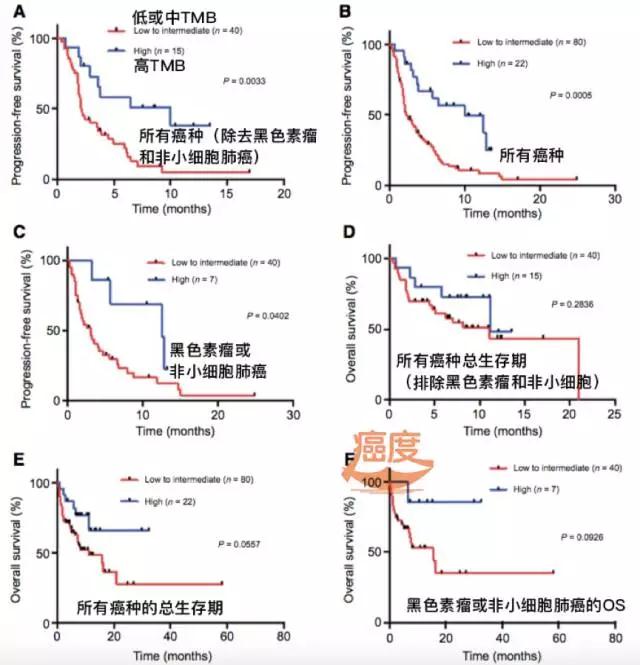
癌症病人最常用的免疫治疗还是PD-1药物,包含纳武单抗的O药,派姆单抗的K药,我们来看看单独PD-1治疗在各个癌症种类的无进展生存时间、总生存时间。
如上图所示,为了好比较,研究者将黑色素瘤、非小细胞肺癌单独拿出来,来比较其他癌症种类的TMB与疗效的情况,结果还是很明显的。高TMB的任何癌症类型使用PD-1治疗无进展生存时间都好于低或中TMB的病人,但是排除黑色素瘤和非小细胞肺癌,其他癌种病人在总生存期上低TMB和高TMB区分的并不是很明显。
从PD-1单药治疗的免疫应答情况来看,对治疗应答的病人平均的TMB数值为18个突变/M,而非应答者的TMB数值为5个突变/M。当然这里并不能完全排除TMB数值低于5的病人不能使用PD-1,而是需要在疗效预期上有一定的准备。
4
CTLA-4和IL2治疗与TMB的关系
关系。
总结:
对于PD-1单药治疗,在包含黑色素瘤和非小细胞肺癌在内的多种癌症中,高TMB意味着较高的应答率、无进展生存时间等。
对于CTLA-4和IL2治疗,高TMB往往也意味着较好的治疗应答。
对于CTLA-4和PD-1联合治疗,TMB与治疗应答的关联性似乎不大。
不管是哪种免疫治疗措施,目前都不能完全排除低TMB的病人从免疫治疗中受益的可能性,如果检测报告测出低TMB,免疫治疗药物还是可以用的,不过需要对疗效有个预期,以及做好可能使用其他治疗措施的准备。
附:免疫疗法应答表
肿瘤突变负荷(TMB)
免疫疗法应答率(%)
低
4
中等
26
高
45
非常高
67
声明:
本公众号内容仅作交流参考,不作为诊断及医疗依据,仅依照本文而做出的行为造成的一切后果,由行为人自行承担责任。专业医学问题请咨询专业人士或专业医疗机构。
郑重声明:本网站新闻资讯、文章、研究数据、治疗案例均来自于国内外医学论文,所涉及到的新药、新技术有可能还处于临床研究阶段,患者不能作为治疗疾病的依据。癌症治疗目前尚无治愈手段,患者需要在医生的指导下,在医院接受正规治疗或参加新药新技术临床试验。