T细胞是在体内循环的特异性免疫细胞,可以识别并杀死包括癌细胞在内的异常细胞,而T细胞疗法的关键在于获得大量的可以识别癌症细胞的T细胞。目前主要使用过继性T细胞疗法(ACT),分为两类,一是从癌症组织分离出可以识别癌症细胞的T细胞,二是从患者血液中分离T细胞,在体外用癌症抗原诱导T细胞识别癌症抗原,或是进行基因编辑靶向一种表达肿瘤细胞表面的蛋白。两者都需经过体外增殖,最后输回患者体内。
目前的T细胞疗法用于实体肿瘤时,往往无法引发足够强的免疫反应;而如果同时使用细胞因子增强免疫反应,因为所有的T细胞都会得到刺激,所以会产生严重的炎症等副作用。
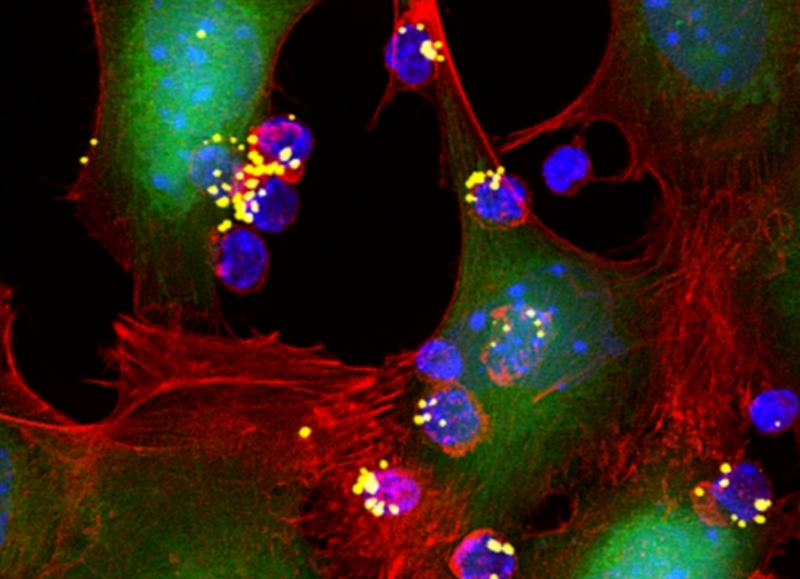
为了克服这些局限性,辅助ACT治疗实体肿瘤,MIT生物工程和材料科学与工程教授,Torque公司联合创始人,Darrell Irvine博士领导的团队为T细胞设计了一种全新纳米胶体,可以负载100倍的药量。该纳米胶体“药物背包”一种蛋白质纳米胶体颗粒,由交联分子和细胞因子IL-15组成。“药物背包”通过交联分子连接在从肿瘤部位提取的T细胞表面。当T细胞识别并与靶细胞(癌细胞)抗原相互作用时,引发T细胞表面的还原电位升高,导致交联分子被降解,从而使细胞因子IL-15得以释放去增强免疫反应。这一结果于近期发表在《Nature Biotechnology》》杂志上。
Darrell Irvine博士说:“这使我们能够将T细胞的活化与药物的释放率联系起来。当T细胞处于肿瘤抗原的位置时(在肿瘤和肿瘤引流淋巴结中),交联的纳米凝胶充分溶解,药物高效释放在肿瘤位置,而非可能引起麻烦的健康组织中。”与普通全身扩散型游离细胞因子给药方式相比,纳米胶体选择性使在癌症组织中的T细胞数量提高了16倍,并得以施用至少8倍剂量的细胞因子,值得一提的是还没有毒性。
研究人员在小鼠中测试了这种方法,大约60%的小鼠经多次治疗后肿瘤完全消失。研究结果还显示,将纳米颗粒附着到经过遗传修饰以靶向胶质母细胞瘤细胞的人类T细胞上,可以更有效地杀死胶质母细胞瘤细胞。
Darrell Irvine博士认为任何T细胞可以靶向的肿瘤,都可以通过加入细胞因子纳米胶体去提高整体疗效。下一步,他将研究其他细胞因子是否可能更好地刺激T细胞攻击肿瘤。





































 首页
首页 咨询
咨询 方舟新药
方舟新药 营养商城
营养商城