日本胃癌治疗医院,日本胃癌治疗最好的医院,日本胃癌治疗排名第一的医院-日本癌研有明医院
在胃癌治疗中,日本一直是世界治疗方案的引领者。日本胃癌的高发生率和外科的精准治疗与欧美国家存在极大不同。日本《胃癌治疗指南》中,引用的数据绝大多数来自日本国内的临床研究,部分研究者认为缺少国际化数据;但也有研究者认为存在治疗条件及背景等不同,因此,不能直接引用欧美国家的研究数据及结果。
日本治疗胃癌的逆天效果
中国和美国的癌症治疗有差距,但在有的癌症上没什么区别,比如胃癌,病人的5年生存率都只有20%。
面对胃癌,中国、美国都输了,但是日本却成为最大赢家!
日本胃癌的5年生存率可以达到80%,简直甩了其他国家好几条街!
不同国家的胃癌5年生存率
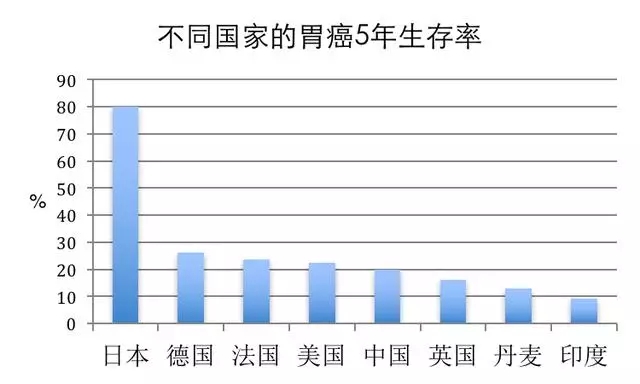
在这个问题上,整个世界都是鸡,而日本简直就是一只鹤。
这差别太大,以至于有人怀疑日本的胃癌跟其他国家的胃癌都不是一个病。
为何日本的胃癌治疗能如此逆天
其实日本对付胃癌的武功秘籍,就是全民早筛查,口号是“越早发现、越好治疗”。1964年有40万人进行了检查,到了1970年就有400万人,1990年后每年都约有600万人进行胃癌筛查。
所以日本对胃癌的治疗就是赢在了起跑线上。如果有人得了胃癌,再跑到日本去求医,那可能就有点晚了,因为不见得日本有特别的治疗优势。
比如说,如果比较美国和日本每年胃癌的发病率和死亡率,相对每100个胃癌发病者,在日本有42人死于胃癌,在美国有53人,有点差距,但是区别不大。
| 胃癌发病率(每10万人) | 胃癌死亡率(每10万人) | 死亡率/发病率比例 | |
| 中国 | 22.73 | 17.87 | 79% |
| 美国 | 3.9 | 2.05 | 53% |
| 日本 | 29.85 | 12.41 | 42% |
日本胃癌是怎么治疗的
日本有《胃癌治疗规约》和《胃癌治疗指南》。治疗规约是胃癌治疗的原则,而治疗指南包含胃癌治疗方案和适应证。《胃癌治疗指南》中诊断与治疗方案的选择及流程更符合临床实际诊断与治疗,并且对日常诊断与治疗中常见的重要问题予以了记载和回答。笔者拟概述日本《胃癌治疗规约》和《胃癌治疗指南》的变迁、日本胃癌外科治疗的临床试验和腹腔镜胃切除手术的现状。
1、《胃癌治疗规约》和《胃癌治疗指南》
2010年日本学者对第14版《胃癌治疗规约》和第3版《胃癌治疗指南》同时进行了改版,明确了两者的负责领域,加入了第7版TNM分期等,这是两者发布以来最大的一次改编。2018年初日本学者对第15版《胃癌治疗规约》和第5版《胃癌治疗指南》进行了同步改版。第15版《胃癌治疗规约》是跟随第8版TNM分期分类改编同时进行的改版,肿瘤分期和新TNM分期分类法有了关联性。第5版《胃癌治疗指南》也同期进行了改编,和第15版《胃癌治疗规约》统一进行了肿瘤分类等更改。
《胃癌治疗规约》规定了肿瘤的状态和治疗评价记录方式。第15版《胃癌治疗规约》对肿瘤分期进行了更新分类且加入了新的临床分期。肿瘤分期中原发灶(T)和转移淋巴结(N)的定义无变化,对两者综合评价后得出的肿瘤分期分组进行了变更。这是国际胃癌学会统计分析各国数据后提出的分类,并采用了第8版TNM分期的分类方式。对N分期中的区域淋巴结转移数目>16枚的患者更改了分期,并纳入N3b期和Ⅲ期的亚分类。
对ⅢA、ⅢB、ⅢC期患者的预后进行了更明确的分类、分期。此次改版还新设立了临床分期。既往胃癌的临床分期直接借鉴了病理学分期,但欧美国家较多患者术前会行新辅助化疗。因此,美国提出并设立病理学分期以外的临床分期:T分期分为早期胃癌至T2期、进展期胃癌、多器官浸润癌,与临床实践比较吻合。临床亚分期对后续治疗选择有无益处,还需进一步的临床研究结果验证。
胃癌的治疗方向主要取决于《胃癌治疗指南》。第3版《胃癌治疗指南》中开始提及常规的诊断、治疗及治疗方案选择流程。这是基于术前诊断的治疗流程,与既往的基于术后病理学检查结果的治疗方法有较大区别,前者更符合临床实践。第5版《胃癌治疗指南》对M1期、可切除的局限型肝转移、局部主动脉旁淋巴结转移等肿瘤的治疗方案与临床实践有了互动和关联。
M0期患者通过内镜、EUS、CT等检查进行综合诊断,决定T分期的因素,判断是否处于T1期。临床医师为了无进展生存>T2期的胃癌患者,常行标准化手术和D2淋巴结清扫。欧美国家治疗进展期胃癌,多数学者推荐行术前化疗;日本无术前化疗能使患者获益的明确证据,故治疗流程中无术前化疗。T1期患者术前行CT等检查,明确淋巴结转移时,即使是早期胃癌也需要参考进展期胃癌行D2淋巴结清扫术进行治疗。医师可根据cN0期早期胃癌的病变大小及浸润深度选择内镜治疗或缩小范围的根治性胃癌切除术等几种治疗方案,推荐与内镜医师进行充分讨论后决定治疗方案。
术后根据病理学检查结果决定是否施行术后辅助化疗。pⅡ期或pⅢ期患者根据ACTS-GC试验,将TS-1辅助化疗作为标准治疗方案。第15版《胃癌治疗规约》中需要注意排除pT1期及pT3ss/N0期患者。此次改版对病理学分期为Ⅲ期的患者进行了大规模的前瞻性随机对照研究(JACCRO GC-07),其研究结果显示:S-1单药治疗方案优于S-1+多西他赛治疗方案。该研究结果将对今后治疗方案的选择产生较大影响,发现Ⅳ期患者及肿瘤残留可能,被认为是R2手术的患者需决定化疗方案及评估化疗的可能性。
2、日本胃癌外科治疗的临床试验
近年来,以日本临床肿瘤研究组织(JCOG)为中心,对日本国内质量控制良好、规范的胃外科开展了临床试验。这些研究结果已成为世界范围内胃癌的治疗依据。第5版《胃癌治疗指南》中也加入了相关研究结果。
2.1、主动脉周围淋巴结清扫
主动脉周围淋巴结清扫具有代表性的临床试验为JCOG9501,第2站淋巴结清扫(D2)与D2+主动脉旁淋巴结清扫(PAND)的第Ⅲ期试验。该试验结果为阴性,否定了预防性主动脉旁淋巴结清扫的意义。该研究结果体现在了第5版《胃癌治疗指南》中 。
2.2、比较食管浸润性胃癌的单纯开腹手术和左开胸联合开腹手术
食管浸润<3cm的胃癌,术前随机分为开腹手术组和左侧开胸联合开腹手术组,对开胸联合开腹手术的优越性进行的试验为JCOG9502试验。其研究结果显示:单纯开腹组患者的生存曲线略好于开胸联合开腹组,随着开胸联合开腹手术患者获益的可能性降低,中途终止了试验。该试验结果显示:食管浸润<3cm的胃癌患者,行开胸和积极下纵隔淋巴结清扫术无实际临床意义;且开胸联合开腹手术组患者肺炎等并发症明显增多。
2.3、全胃切除术中的脾切除
针对近端进展期胃癌行全胃切除联合脾切除术的安全性和有效性,研究者进行了JCOG0110试验,并发表了最终生存分析结果。该试验研究对象为T2~4N0~2M0期近端胃癌,且胃大弯无病变的腺癌患者。纳入该研究的胃癌患者确认腹腔内悬浮细胞阴性后,随机分为联合脾切除组(保留胰腺的D2全胃切除术)和保留脾脏组(D2全胃切除术、未游离胰腺)。其研究结果显示:联合脾切除组与保留脾脏组比较,前者手术并发症发生率更高;两组患者术后死亡率、手术时间比较,差异均无统计学意义,有经验的外科专业医师可安全施行全胃切除联合脾切除术。
但脾切除与否,患者胰液漏和腹腔脓肿的发生率有显著差异。该研究主要观察终点指标为患者的生存期,在患者生存期内,与脾切除术比较,证明了保脾手术非劣性。因此,全胃切除术的D2淋巴结清扫中排除了脾门淋巴结(第10组)清扫。肿瘤不位于胃大弯侧的情况下,需行全胃切除术的进展期胃癌,不需要行脾切除术。但该研究结果无法有效判断近端胃大弯侧浸润性胃癌行脾切除术或保脾术时第10组淋巴结清扫的意义。临近脾门部的胃癌行脾切除术后,记录为D2+第10组淋巴结清扫,需要行密切随访和术后观察。
2.4、减瘤手术
前瞻性随机对照研究REGATTA试验:以拥有1个非无进展生存因子,且无出血、狭窄的进展期胃癌为研究对象,化疗前先行减瘤手术的意义被否定。"胃切除"这种大型侵袭性手术对患者预后没有改善,反而对后续化疗的可行性产生不良影响。
2.5、网膜囊切除
伴随D2淋巴结清扫的标准化,前瞻性随机对照研究JCOG1001试验对胃癌根治性切除术中标准化网膜囊切除和扩大腹膜切除范围的网膜囊切除进行比较,其研究结果显示:后者手术侵袭性大,但对患者预后无改善,因此否定了其施行的意义。
3、日本腹腔镜胃切除手术的现状
开腹手术和腹腔镜手术单纯看来只有手术方式和入路的不同,但是对没有熟练技术的外科医师而言腹腔镜手术操作存在难度,不能否认患者后续生存会出现差异。癌症治疗的重点是生存相关指标,需要建立相关可靠的临床数据尤为重要,但目前还未确立。
小规模前瞻性随机对照研究及回顾性研究中,腹腔镜胃切除术的患者生存率、肿瘤复发率、复发形式与开腹手术比较,差异均无统计学意义。一项回顾性研究的多因素分析结果显示:肿瘤浸润深度和淋巴结转移程度是影响患者预后的因素。这提示开腹手术和腹腔镜手术均不是影响患者预后的因素。鉴于观察时间不满5年的研究和小规模前瞻性研究居多,腹腔镜手术的临床疗效不亚于开腹手术的证据仍不充分。由于探讨进展期胃癌长期预后的回顾性研究因其样本量小,目前尚缺乏可信度高的临床证据。
第5版《胃癌治疗指南》中早期胃癌行腹腔镜远端胃切除术是推荐的治疗方案之一。日本全国规模的前瞻性随机对照研究JCOG0912试验目前正在进行中,如果该研究结果证明腹腔镜手术与开腹手术比较能体现出非劣性,腹腔镜胃癌治疗可能会成为标准治疗方案。
日本多家医疗中心共同开展的腹腔镜远端胃切除术治疗进展期胃癌的前瞻性随机对照研究,数据录入工作已完成,目前处于等待研究结果的状态。上述研究结果可明确腹腔镜胃癌手术的根治性。部分研究者对腹腔镜手术后患者长期生命质量感兴趣。围术期腹腔镜手术的低侵袭性,使围术期并发症发生率相对较低。但胃切除术后长期并发症的程度、患者生命质量及肠梗阻的发生率等方面的研究较少,可能会成为将来研究的方向。腹腔镜全胃切除术的技术难度高,但对早期胃癌进行的JCOG1401试验证明了该手术方式的安全性。腹腔镜全胃切除术后1年并发症发生率高,分析其可能原因为术者手术量相关的操作技艺影响了患者的短期临床疗效。目前还没有腹腔镜全胃切除术治疗进展期胃癌的证据,将来JCOG试验准备对近端进展期胃癌的腹腔镜脾门淋巴结清扫进行研究。腹腔镜手术的适应证将来也会更加广泛。
4、日本胃癌治疗最好的医院
重大疾病的治疗一般都要在医院的基础上进行,患者都想要找最好的医院接受最好的治疗,那么日本胃癌治疗排名第一的医院是哪家医院呢?
日本癌研有明医院
胃癌,结直肠癌排名第一
癌研有明病院是亚洲最早专门研究和治疗癌症的机构,在日本历年各大杂志的医院实力排名中,各类癌症治疗都排在第一位,可以说是目前日本最顶级的癌症治疗医院之一,尤其是消化系统的癌症手术治疗方面,该院的水平在全世界范围内名列前茅。
日本东京癌研有明医院规模不大,却发展成亚洲最先进的癌症诊疗中心,它是怎样做到的?
日本东京癌研有明医院是一家拥有20个手术间、700张床位的癌症专科医疗中心,其综合实力排名亚洲第一,胃肠道肿瘤诊疗水平尤其卓越。

对于这家引领亚洲癌症诊疗水平的医院,我一直怀着极大的好奇心——医院规模不大,却发展成亚洲最先进的癌症诊疗中心。这,是怎样做到的?从中又可以窥见中日医疗有何差异?
有明医院·初印象
参观医院的途中,首先看到的是门诊大厅,明亮、整洁。候诊的患者不少,但非常安静,无论是工作人员还是患者,都会刻意压低声线,低声交谈。
日本就诊制度:预约+转诊

据介绍,日本患者就诊,采取的是预约制及转诊制,即:患者生病了,先到社区医院就诊,必须取得基层医院转诊证明,才能到大医院治疗。如果你信不过小医院而直接到大医院看病,对不起,保险公司不负责承担高昂的医疗费用。所以,几乎所有来院的患者,都已经预约好转院的时间及就诊科室(土豪除外),不存在国内医院门诊大排长龙、人满为患的情况。
患者来到医院后,完成登记手续,会领到一个类似手机的设备(PHS)。轮候到号时,PHS会发出蜂鸣及震动提示。患者可以在医院范围内随意走动,无需在诊室区域干等。避免了大屏幕显示和电脑叫号,保护患者隐私的同时,也减少了噪音。
电梯细节:重视公德,强调礼仪
步入电梯,立马发现了一个有趣的现象:电梯里,有几个按键损耗严重,但损耗的部位,似乎与国内的不大一样。我暗暗揣度原因,并决定在以后的日子里注意观察,验证一下是怎么回事。

在接下来的日子里,我每天上班都注意观察,无论是职工还是患者,坐电梯时,都非常愿意耐心地等待后来者,为他人“留门”。于是这么一来,破损的往往就是开门键。反观国内的公用电梯,十有八九都是关门按键破损,开门键安然无恙。
从这个细节上,能看出日本人在公共场所重视公德、强调礼仪的一面。
完善的制度
高效安全地完成工作,完善的制度必不可少。
病例讨论制度
每周二、周四,是科室的病例讨论时间。从早晨7点半到9点,上至院长、下到住院医生都必须准时参加。
讨论会简明而高效,住院医生汇报病例时,制作幻灯片,一目了然。住院医生的基础知识功底扎实,对肿瘤的病理生理、影像学、消化内镜表现、病理特点等都了如指掌。每一条相关的血管、每一个可疑的淋巴结都能够识别并标示出来。
更进一步,对于一些存在重要血管变异的案例,他们能够在术前CT阅片中提前发现,并思考术中的应对预案,提出来由全科讨论是否合理可行。
如此重要的工作,往往需要画图才能解释得清楚,于是在讨论会上,经常能看到这样的画面:
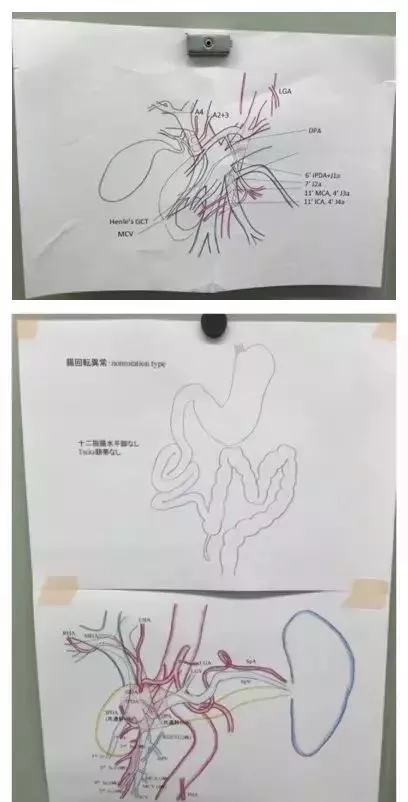
漂亮吧?反正我是被惊艳了。
与住院医生交流得知,从大学开始,每天晚上,他们都需要花一两个小时来练习画图。先是对着实物画,练习到最后,就能够看着CT片子,根据解剖关系,把血管还原成这样一幅幅的图像了。
而且据我观察,他们术前画的图,非常精确,跟手术当中所见几乎没有差异!
感叹之余,不禁让我想起了鲁迅笔下的那个对学生严格要求的藤野先生。

手术室安全核对制度
以前看日剧,看到男神唐泽寿明站在主刀的位置上,庄严地宣布:“今天,我们为这位名叫XXX的患者进行食道癌根治性切除手术,手术时间预计5小时20分,估计出血量50ml……”
我一直以为,这样的画面,是出于艺术渲染。现实中这样做,太表演化。没想到,这原来是真的。
每台手术,不管手术前的气氛多么轻松愉悦,都必须履行这样一个程序:手术开始时,主刀医生站在台上,严肃地宣布今天要做的是什么手术,手术预计所需时间,预计出血量,主刀医生是谁,助手有哪些人,麻醉师、护士由谁来担当等等。
起初觉得有点置身于日剧里的感觉,有点滑稽。后来才明白,这种做法,一方面是术前核对沟通,确保医疗安全;另一方面提醒大家停止开玩笑,要开始严肃认真地工作了。
规范化手术
规范化手术是日本外科学的标志性成绩。而日本医护人员严谨的工作态度,是确保规范化手术能坚持执行的基础。
严格遵照指南规定
在这里,不管是年轻医生还是国际的教授主刀,每一台手术,淋巴结清扫的范围,胃肠肿瘤切除的距离,血管裸化到哪个程度,术中需要离断哪些血管……都必须严格遵照指南规定。
指南规定距离肿瘤5cm切断,那就必须是手术中用尺量出来的5cm,不允许诸如“肉眼判断切缘干净了,凭经验感觉差不多了”之类的措辞。
所有的肿瘤病例,在术中必须进行切缘的快速病理检查,确保肿瘤没有残留。胃癌手术时,术中必须胃镜检查,离断前确定肿瘤位置及切缘距离;吻合后,胃镜检查吻合口是否通畅,确保没有吻合口出血及吻合口漏。缝合加固吻合口后,再次胃镜检查,确保没有误缝……
术中必须保留录像或拍照,证明自己按照标准做了,下轮病例讨论会上,要拿出来给大家监督。
“强迫症”造就精彩手术
印象深刻的是第一天参观胃癌手术,主刀医生对其中一针的缝合不甚满意(在我看来,无伤大雅),但日本人认为不符合要求,于是拆了重缝,反复进行了8次,才满意结束。
正是这种看起来有点“强迫症”的工作态度,造就了每一台精彩的手术。在有明医院,80后的大夫都出色地完成了Whipple(胰头十二指肠切除)手术。
手术结束后,同样是繁琐的工作流程:病理标本的处置,向患者家属交代病情,医疗文书的书写,科研数据的录入分析……这里大多数医生的工作时间,是从早上7点到晚上11点,深夜的办公室里,听不到抱怨的声音,也没有嬉笑吵闹,每个人都在默默地努力。
值得胃癌和结直肠癌患者注意的是,癌研有明医院医院的手术实力不止体现在远超中国和美国的五年无进展生存率上,更体现在,对于一些出现腹膜,肝,肺转移的晚期患者,国内无法手术,甚至在国内接收过手术效果不佳的患者,癌研有明病院也有可能接收,给予全新的手术治疗方案,所以这些患者千万别过早放弃,可以请癌研有明的专家咨询看看有没有好的方案。
5、文章结语
笔者从外科角度概述了日本胃癌外科治疗现状。多项重要的临床试验完成后,陆续获得了研究数据及结果,且腹腔镜手术相关数据以亚洲为中心,也逐渐在得出进一步明确的结论。笔者相信:随着化疗日新月异的进步,化疗与同步辅助治疗相结合的方案可能会成为将来研究的重点。