细胞免疫疗法,肿瘤细胞免疫治疗的新方向-CAR-NK细胞疗法
人类自然杀伤细胞(Nature Killer Cell,NK)占所有循环淋巴细胞的15%。NK细胞发现于20世纪70年代,主要与杀死感染的微生物和恶性转化的同种异体和自体细胞有关。
NK细胞来源于CD34+共淋巴祖细胞。据估计,NK细胞的半衰期大约为7~10天,它占人类外周血淋巴细胞总数的10-15%,也存在于脾脏、肝脏、肺、骨髓和淋巴结中,它们通过与DC细胞的相互作用发挥关键的免疫调节功能。
NK细胞是第一组固有淋巴样细胞的典型成员,具有分泌 IFN-γ 的能力。
终末分化的 NK 细胞缺乏B淋巴细胞(CD19-)和 T 淋巴细胞(CD3-)的表型标记,CD56是NK细胞特征的标志。
人外周血NK细胞可分为CD56bright和CD56dim两大类。
图源:百度图库
1、NK细胞疗法概述
CAR-T细胞免疫治疗技术发展迅速,但在临床应用中仍存在一些不足,例如在实体瘤的治疗中显示出很低的疗效;不同的患者对CAR-T治疗的耐受力有着很大的差别,部分患者会产生不同程度的神经毒性和细胞因子风暴。
这也是CAR-T治疗致力于改善的一个方向。
自然杀伤细胞(Nature Killer ),成为一个充满潜力的候选疗法。
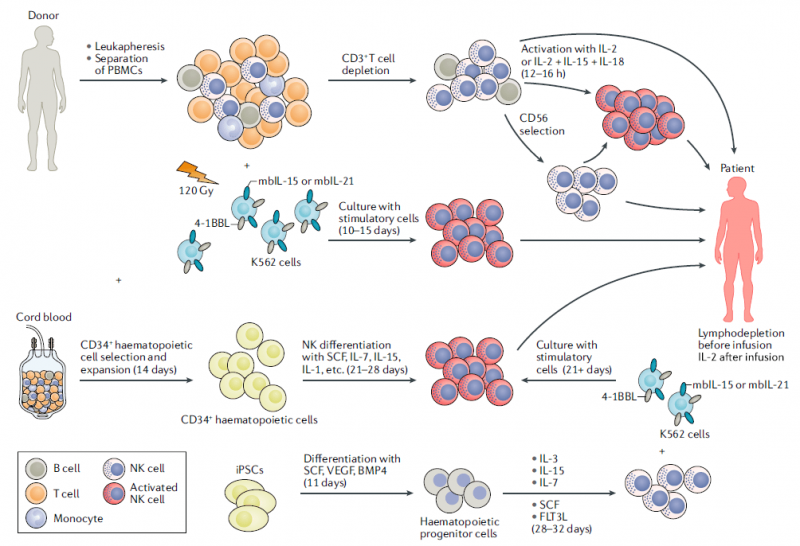
1975年,Kiessling等人给出了NK 细胞的基本定义。NK细胞来源非常广泛,比如外周血、脐带血、胚胎干细胞、人类诱导多能干细胞和NK细胞系。
图源:百度图库
细胞因子风暴(CRS)是由CAR-T细胞分泌的INF-γ、TGF-α、IL-1和IL-6因子等诱导的。然而,NK细胞分泌IL-3和GM-CSF,因此不太可能引起CRS。
由于肿瘤微环境中PD-1的表达,CAR-T细胞的功能受到抑制。NK细胞分泌的PD-1水平较低,免疫抑制作用较小,这使NK细胞成为抗实体瘤的理想候选细胞。
此外,NK细胞促进DC细胞迁移到肿瘤中,从而增强抗PD-1免疫治疗。
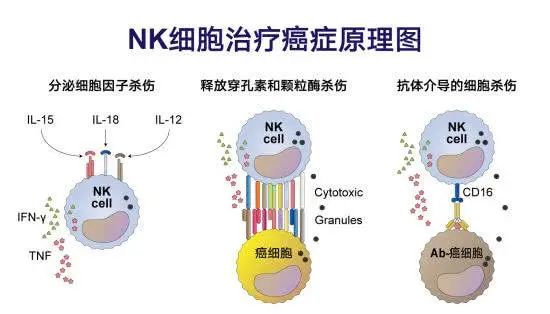
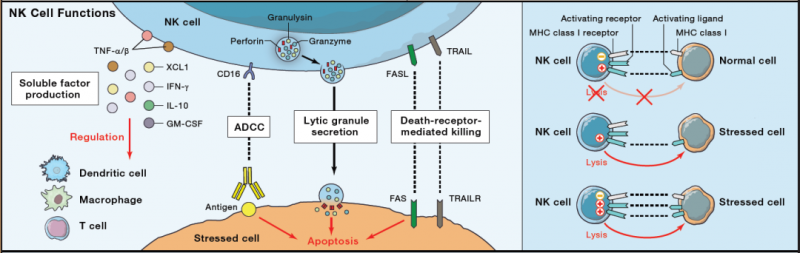
NK细胞对肿瘤细胞具有一定的杀伤效果,而且不受MHC识别的限制,是肿瘤免疫治疗的潜在治疗方式。
异体来源NK细胞移植几乎不会诱发移植物抗宿主病(GVHD),不会导致CRS,可以作为完全“现货型”产品使用。
在临床前和临床试验中,CAR-NK细胞疗法当之无愧成为细胞疗法中的热门选手。
2、CAR-NK细胞概述
CAR(嵌合抗原受体)技术是基因工程与免疫疗法的完美融合,是当前肿瘤治疗领域最具前景的研究方向之一。
图源:百度图库
CAR-NK细胞,由识别肿瘤特异抗原的细胞外信号结构域、跨膜区和细胞内结构域组成,它们可以建立新的激活途径,以增强靶细胞的溶解。
CAR-NK细胞,不仅通过CAR特异性识别抗原表达肿瘤的能力,而且通过NK细胞受体自身来消除肿瘤。
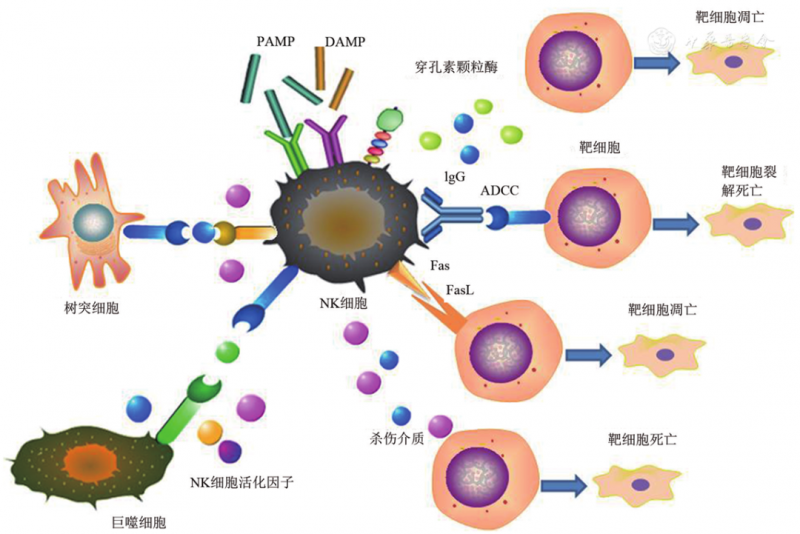
NK细胞的活性取决于是刺激和抑制信号的平衡,而不是抗原特异性。这些信号激活衔接蛋白,释放穿孔素和颗粒酶,并控制细胞因子的产生。
NK细胞的另一种杀伤机制,涉及抗体依赖性细胞介导的细胞毒性。因此,CAR-NK细胞的靶向裂解基于CAR依赖和NK受体依赖机制,并且裂解也适用于抗原阴性膜的肿瘤。
3、CAR-NK细胞疗法的研究现状
NK细胞的临床前试验,证明了其在造血干细胞移植后对AML的临床治疗能力。
然而,肿瘤逃避免疫监视,NK细胞的临床治愈率也不高,因此限制了它们的治疗前景。
CAR修饰被认为是NK细胞提高细胞毒性的一种策略。
最近,CAR修饰的NK细胞在肿瘤中的作用正在被广泛研究。
图源:百度图库
根据clinical.gov网站上的临床数据,已有200多项关于CAR-T细胞的研究。
然而,只有9项涉及CAR-NK细胞。
4、临床应用障碍和应对策略
CAR-NK细胞疗法的改进
迄今为止,CAR-NK细胞疗法进行了广泛的临床前研究。
患者源性肿瘤异种移植(PDX)模型,是临床癌症的优秀模型,因为它直接将肿瘤从患者转移到NSG或NOG小鼠。
大多数CAR-NK细胞疗法在临床前试验中已在PDX模型中进行了疗效评估,包括针对血液瘤靶点(如CD19、CD20、CD138和CS-1)和实体瘤(如HER2、GD2、PSCA和EGFRvIII)。
与PDX相比,人源化小鼠更为精确。通过将造血干细胞移植到免疫缺陷小鼠体内以使其发育人类免疫系统,克服了PDX模型未能观察到CAR-NK/T对肿瘤微环境中宿主免疫细胞的影响的失败。
图源:百度图库
临床应用障碍和应对策略
CAR-NK细胞疗法具有巨大的潜力,但需要解决一些基本问题,以扩大其临床应用。
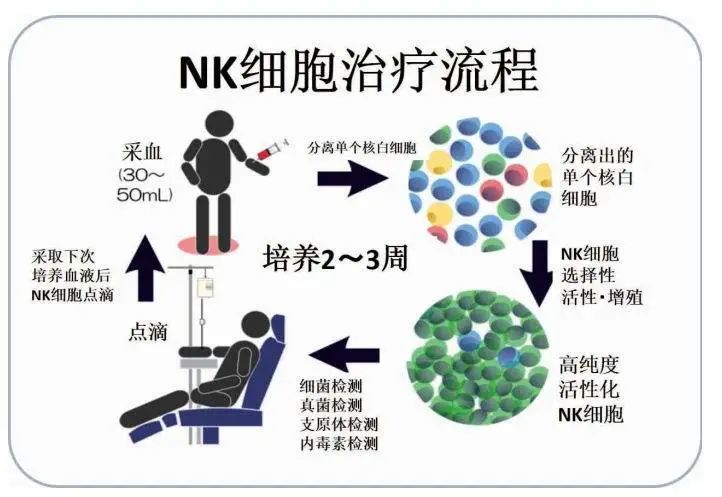
首先,NK细胞体外培养扩增是第一道障碍。单个供体的NK细胞数量不足以进行治疗,这使得NK细胞的扩增和激活变得非常关键。通常需要两到三周来培养NK细胞。
供体细胞数量的可用性仍然是一个障碍。此外,必须完全清除T细胞,以防止GVHD。
因此,如何获得足够的NK细胞仍是一个挑战。
第二,选择合适CAR很关键。目前的CARs是为构建CAR-T细胞而设计的。
因此,对于NK细胞来说,是次优的选择。CAR结合表位的位置及其与CAR-NK细胞表面的距离影响其结合抗原和激活CAR-NK细胞的能力。
第三,选择合适的方法将CAR转化到NK细胞是CAR-NK细胞免疫治疗的关键。
到目前为止,病毒载体和非病毒载体都被用来转化CAR。
图源:百度图库
虽然逆转录病毒载体的转染效率很高,但它可能会引起插入突变、致癌和其他不良反应。而慢病毒载体尽管显示出较低的插入突变发生率,但其对外周血NK细胞的转染效率低至20%。
睡美人系统已成功应用于CAR-T。然而,它对CAR-NK结构的适用性尚不清楚。mRNA转染CAR-NK细胞也被认为是一种安全、实用的转染方法。
最后,NK细胞对冻融过程敏感。解冻后NK细胞的存活率和细胞毒性显著降低。
一些研究小组发现,加入IL-2可以部分恢复冷冻NK细胞的活性。为了使细胞冷冻保存成为可行的最佳策略,必须对冷冻NK细胞进行探索。
5、安全性和有效性提高的新策略
CAR-NK细胞疗法的安全性
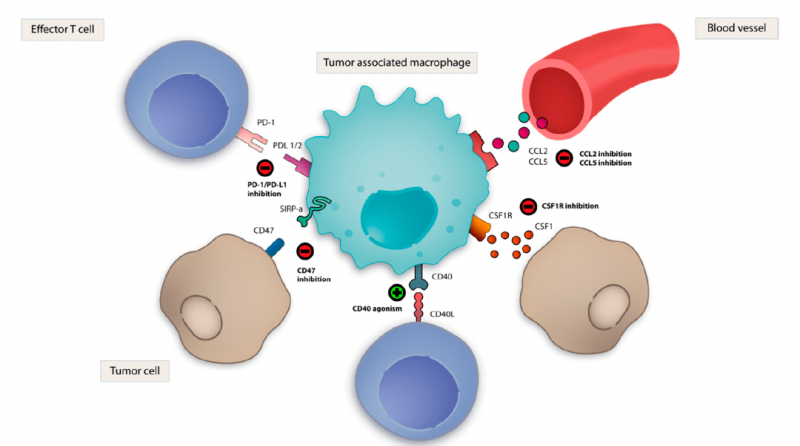
将自杀基因整合到CARs和双特异性CARs中可以提高CAR-NK细胞治疗的安全性。
图源:百度图库
HSV-TK/GCV自杀系统在20世纪90年代首次用于干细胞移植。凋亡途径,如Fas和caspase9已经被利用。
目前,含有自杀基因的GD2-CAR-T细胞(NCT01822652)治疗肉瘤和神经母细胞瘤的Ⅰ期临床试验正在进行中。
CAR掩蔽肽由阻断抗原结合位点的掩蔽肽和蛋白酶结合点组成。当蛋白酶裂解连接从TME中的掩蔽肽分离时,CAR-T细胞可以在肿瘤局部保持活性。
将HIF1的氧敏感域与CAR结构融合,设计了氧敏感CAR。此外,CAR-T被设计成当synNotch和CAR配体在肿瘤上共同表达时激活,这是一种在空间上识别并有效控制CAR-T细胞激活的策略。
此外,临床试验正在进行,以评估抗CD19/CD22(NCT03448393)和抗CD19/CD20(NCT03271515)的双特异性CAR-T细胞治疗的疗效,以防止抗原丢失引起的复发。
CAR-NK细胞疗法的有效性
图源:百度图库
在设计CAR-NK细胞的过程中,沉默NK抑制受体使其对肿瘤有更强的抵抗力。
当IL-4和IL-7受体结构域与反向细胞因子受体(4/7 ICR)融合并添加到CAR构建物中时,一些研究组发现来源于肿瘤的IL-4抑制作用降低,促进了CAR-T细胞的增殖。
转染CAR/ICR的T细胞在体内对含IL-4的TME具有持续的抗肿瘤作用。考虑到CAR-NK细胞的特异性,ICR受体(IL-15,IL-21)是否适用于CAR-NK细胞,尚需进一步研究。
有趣的是,CAR-T/NK细胞维持着固有的代谢过程。以4-1BB作为共刺激分子的CAR-T细胞依赖于氧化代谢,增强线粒体活性、T细胞增殖和持久性,并增强抗PD-1活性。
因此,可以尝试通过调节CAR-T/NK细胞的代谢来提高疗效。
6、文末小结
NK 细胞具有独特的抗肿瘤效应,不受MHC限制的细胞毒性、产生细胞因子和免疫记忆等功能,使其成为先天性和适应性免疫反应系统中的关键角色。
CAR-NK 细胞疗法是一个很有前途的临床研究领域,对某些癌症患者具有良好的安全性和初步疗效。相信,CAR-NK细胞疗法可能会导致肿瘤免疫治疗的革命性进展。
参考资料:
[1]CAR-NK for tumor immunotherapy: Clinicaltransformation and future prospects[J].Cancer Letters Volume 472, 1 March 2020, Pages 175-180.
[2]CAR-expressing NK cells for cancer therapy: a new hope. BiosciTrends. 2020 Sep 6.
[3]. Natural Born Killers: NK Cells in Cancer Therapy. Cancers (basel). 2020 Jul 31;12(8):2131
内容来源:医赛尔生物





































 首页
首页 咨询
咨询 方舟新药
方舟新药 营养商城
营养商城